Близко к сердцу. Уникальные операции украинских кардиохирургов (репортаж, фото)
Фокус провел день с врачами киевского Центра детской кардиологии и кардиохирургии, побывал на сложной операции и выяснил, как продвинулись украинские медики в лечении тяжелых сердечно-сосудистых заболеваний.
"Понимаете, на самом деле никто не задумывается, что у человека есть сердце и его нужно регулярно обследовать. А потом — бах, и вам плохо", — произносит 60-летний мужчина, лежа на столе. Вокруг него в ангиооперационной с десяток человек, врачи и медсестры готовят аппаратуру и препараты. "Ангио" означает "сосуд". От их состояния зависит качество работы сердца: если кровообращение нарушено, это может привести к инфаркту и другим серьезным заболеваниям. Пока операция не началась, доктор беседует с пациентом. Тот говорит, что временами у него болит сердце, хотя он не забывает пить назначенные таблетки.
Операционная похожа на те, что показывают в западных сериалах о медицине. Возле высокой кровати — несколько мониторов на подвижном кронштейне, у изголовья — похожий на огромные наушники рентгеновский аппарат, который просвечивает грудную клетку, картинку выводят на мониторы. Время от времени аппарат вращают, чтобы осмотреть сердце с разных сторон.
В Центре внедрили зарубежные методы работы. В фокусе внимания врачей не болезнь, а человек
Медики одеты в синие или серые халаты — плотные, со стоячими воротниками, закрывающими шеи. Халаты весят 10–20 кг, поскольку в них вшиты пластины свинца для защиты от рентгеновского излучения. Некоторые врачи заказывают себе жилет и юбку вместо халата, чтобы распределить вес на все тело.
К операционной примыкает пультовая, из нее сквозь большое окно можно видеть все, что происходит во время операции. В пультовой также есть несколько мониторов, с их помощью наблюдают за состоянием пациента и манипуляциями докторов. Попутно ведется видеозапись. Потом один диск остается в истории болезни, а второй дарят пациенту на память.
Ощущение, что мы попали в зарубежную больницу, усиливается тем, что в операционной часто слышен английский — медики используют международную терминологию, когда говорят между собой.
Щадящий режим
Тех, кто приходит работать в Центр детской кардиологии и кардиохирургии, намеренно приучают к международным терминам. "В какой бы стране я их ни произносил, везде это будет понятно", — рассказывает кардиолог Георгий Маньковский, заместитель директора Центра по приобретенным порокам сердца, заведующий отделением интервенционной кардиологии, где побывали корреспонденты Фокуса.
Центр детской кардиологии и кардиохирургии — относительно молодая больница. Изначально это было отделение кардиохирургии и реанимации новорожденных при Институте сердечно-сосудистой хирургии имени Амосова, его основали в 1992 году. В 1996-м при отделении создали научный отдел, который возглавил кардиохирург Илья Емец. Он первый в Украине и на постсоветском пространстве начал оперировать новорожденных со сложными пороками сердца — до середины 1990-х этот диагноз считался приговором. Попутно Емец регулярно ездил за рубеж, обменивался опытом с коллегами из Австралии, Канады и Франции. Также первый стал использовать пуповинную кровь вместо донорской при операциях у таких детей, в мировой кардиологии эта практика получила название "украинский метод".
Не бывает кардиохирургии без проблем. Их нужно проговаривать, а не замалчивать
Когда в 2003 году Центр стал отдельным медучреждением, здесь лечили преимущественно детей. Десять лет назад в одном из корпусов открыли клинику для взрослых. Как говорит Георгий Маньковский, отвечающий за развитие этого направления, в Центре внедрили зарубежные методы работы. В фокусе внимания врачей не болезнь, а человек, уважительное отношение к нему, эмоциональная поддержка и комфорт пациентов. Их родственников всегда пускали в реанимацию, это стало в порядке вещей задолго до того, как такую практику начали внедрять в украинских больницах.
Еще один нехарактерный для отечественных клиник подход — Heart Team: члены команды разных специализаций обсуждают и совместно принимают решение по тактике лечения. В общей электронной базе хранятся истории болезни всех пациентов и другая аналитика, ведется график операций, к которому имеют доступ все сотрудники.
В отделении активно практикуют малоинвазивные вмешательства и операции на сердце, более щадящие для пациента. В отличие от открытых операций, когда человеку раскрывают грудину, останавливают сердце, подключая пациента к искусственному кровообращению, малоинвазивные вмешательства проводят под местным наркозом и на работающем сердце. Больному через артерию на руке или ноге вводят специальные катетеры, направляя их к нужному сосуду в сердце. Суженый сосуд расширяют: заводят внутрь него баллон, в котором нагнетают давление до 20–30 атмосфер (для сравнения — в шинах автомобиля в среднем 2–2,6 атмосферы), и делают это прибором, похожим на велосипедный насос. После расширения сосуда в этом месте устанавливают стент — тонкую металлическую сетчатую трубку, укрепляющую сосуд и обеспечивающую свободный кровоток.
После таких операций человек гораздо легче и быстрее восстанавливается, говорит Георгий Маньковский. Если после открытой операции на сердце пациент проводит один-два дня в реанимации и еще две недели в стационаре, то после малоинвазивного вмешательства его выписывают вечером того же дня или на следующее утро.
До последнего пациента
Рабочий день кардиолога начинается ранним утром с чашки крепчайшего кофе. В 8:00 Георгий собирает медиков клиники в конференц-зале на пятиминутку. Во время совещания обсуждают каждого пациента, которого собираются оперировать сегодня: их особенности и сопутствующие заболевания, риски и альтернативные сценарии операции. Обычно эти собрания проводили ежедневно, но с началом эпидемии коронавируса их перенесли в Zoom и проводят четыре раза в неделю.
Затем Георгий Маньковский идет на обход, чтобы осмотреть пациентов, которых уже прооперировали: проверить их самочувствие перед выпиской, еще раз ответить на все вопросы об операции, показать снимки "до" и "после", дать рекомендации по последующему лечению и образу жизни. Затем врач отправляется в операционную.
В пятиэтажном "взрослом" корпусе три этажа отведены под стационары, где одновременно могут находиться до 150 человек, в том числе дети старшего возраста. На первом этаже расположены поликлиника и кабинеты для обследований, куда могут прийти и без направления от семейного врача. Ранним утром в холле можно увидеть лишь несколько человек, к полудню становится оживленнее.
Если после открытой операции на сердце пациент проводит один-два дня в реанимации и еще две недели в стационаре, то после малоинвазивного вмешательства он выписывается вечером того же дня
Здешние медики всем советуют не терпеть боль в груди, не доводить себя до инфаркта и тем более не переносить его на ногах, ведь в результате часть сердца отмирает, а его насосная функция падает. Чтобы проверить сердце, достаточно раз в год делать УЗИ, электрокардиограмму и, если есть показания, тест с нагрузкой, во время которого человек идет по беговой дорожке, а специалист наблюдает, как работает его сердце. Если после диагностики обнаруживают нарушения работы органа, больного "поднимают наверх", в зависимости от выявленного заболевания направляют к заведующему профильного отделения, который назначает пациенту лечащего врача.
В течение дня Георгий Маньковский постоянно курсирует между стационарами и вторым этажом, где расположены операционные и реанимации — детская и взрослая. Его специализация — интервенционная кардиология, в особенности малоинвазивные операции. Поэтому он и сам их проводит, и как самый опытный специалист наблюдает за коллегами, дает им советы или приходит на помощь в трудные моменты. Маньковский говорит, что всегда полезно "сменить руку", если, к примеру, у врача есть сложности с продвижением катетера или заходом в особенно узкий сосуд. В его отделении коронарография, то есть проверка сосудов сердца, как и установка стентов, — рутинные процедуры, которых может быть до десятка в день.
"При всей идентичности вмешательства пациенты очень разные, и никогда не знаешь, что найдешь в процессе. Мне это очень интересно", — рассказывает Георгий Маньковский.
Действительно, у каждого пациента своя ситуация. Рассказывавшему о внезапных проблемах с сердцем пациенту поставили стент к уже имеющимся. У второго пациента никаких осложнений не нашли. "И слава Богу! Лучшая операция — не сделанная", — шутит доктор. У третьей пациентки диабет, сосуды сужены, нужно ставить два стента. Следующий пациент — со сломанной рукой. Он договаривался с врачами две недели, наконец приехал из Одессы в Киев, накануне вечером шел в магазин и упал, но, несмотря на перелом, травматолог разрешил посмотреть сосуды.
Георгий Маньковский называет малоинвазивные методики самыми безопасными, но дорогостоящими. В Центре используют катетеры американских и европейских производителей, один такой стоит до $800, а, к примеру, искусственный клапан сердца — $30 тыс. В медучреждении действуют скидки для некоторых групп пациентов, есть стенты, оплачиваемые государством, их берегут для пожилых людей и "острых" пациентов, которых нужно оперировать немедленно. Плановое вмешательство платное: коронарография в среднем стоит около 7 тыс. грн, стоимость более сложных операций составляет от 100 тыс. до 300 тыс. грн.
Важно
Рабочий день кардиологов длится, пока есть пациенты. Работы всегда много, тем более что здешние медики практикуют длительное ведение больных. После операции человека просят приехать на осмотры через месяц, три месяца, через год, отслеживают его состояние и вмешиваются, если есть осложнения.
"Мы не "трубочисты", которые почистили сосуды и на этом все. Мы лечим не сужения сосудов, а человека. Смысл нашей работы — думать наперед и, например, оставлять место хирургу. Если мы сделаем полностью металлический сосуд, а у пациента возникнут осложнения, хирург ничем не сможет помочь: игла сломается о металл", — говорит доктор.
Стать кардиологом
"Я страшно не хотел быть врачом, потому что дома говорили только о медицине", — рассказывает Георгий Маньковский. Он потомственный медик из прославленной в этой сфере семьи. Родоначальником династии по отцовской линии был Никита Иванович Маньковский, врач, который участвовал в военных кампаниях Российской империи, за свою работу получил ранг действительного статского советника и родовое дворянство. Его сын Борис учился в Швейцарии и Франции, стал родоначальником неврологии в Украине, этим же делом занимался его сын Никита. Отец Георгия, Борис Никитович, — один из лучших эндокринологов страны. По материнской линии у Георгия Маньковского не менее знаменитые родственники, в частности, рентгенолог Леонид Розенфельд, который работал с выдающимся кардиохирургом Николаем Амосовым.
Георгий был не самым послушным подростком и хотел стать кем угодно, лишь бы не врачом, — хоть мойщиком автомобилей, поскольку очень увлекался ими. Однако в итоге получил медицинское образование, правда, специализацию выбрал совершенно новую в семье, чтобы не было профессионального давления со стороны старших родственников. В интернатуре Георгий попал к Юрию Соколову, известному ученому, с начала 2000-х развивавшему в Украине малоинвазивные методики в кардиологии. Маньковский остался работать с ним и после интернатуры, сейчас называет Соколова своим учителем. Затем перешел в Центр детской кардиологии и кардиохирургии. Попутно учился и стажировался в Европе, в кардиоцентрах Цюриха и Мюнхена. Однако о постоянной работе за рубежом не думает — говорит, что не хотел бы работать ассистентом после многих лет учебы и накопленного опыта в Украине.
ВажноВпрочем, у Георгия и его коллег есть возможность общаться и работать с западными медиками в Киеве. Много лет Центр сотрудничает с цюрихской клиникой Klinik Im Park и ее кардиологом Пьером Левисом. Специализированная западная пресса характеризует Левиса как уникального врача, единственного в мире, который более 40 лет делает малоинвазивные операции на сердце.
В 1970-е в этой отрасли случился большой прорыв — швейцарский врач и ученый Андреас Грюнциг изобрел метод лечения сосудов с помощью баллонов, закрепленных на катетере. Поначалу новую методику не признали: Грюнцигу не давали оперировать, катетеры он делал дома на кухонном столе. Однако были и те, кто видел большой потенциал в этом методе, в том числе Пьер Левис, близкий друг и коллега Грюнцига, с которым он вместе работал в Швейцарии и преподавал в США. В 1980-е Андреас Грюнциг погиб в авиакатастрофе, а Пьер Левис до сих пор активно практикует, в том числе регулярно приезжает в Киев, чтобы вместе с украинскими коллегами провести самые сложные операции. Швейцарец даже зачислен в штат киевского Центра.
Высший пилотаж
Замена сердечного клапана в аорте — сложная операция. Вмешательство требуется, если у человека развивается аортальный стеноз: на клапане откладываются соли кальция, он теряет эластичность и не раскрывается в полной мере. Из-за этого кровь нормально не прокачивается из левого желудочка в аорту, а оттуда не доходит к легким. В итоге человек чувствует боль в груди, задыхается, у него кружится голова, после каждого шага ему приходится отдыхать. Если аортальный стеноз не лечить, он может привести к смерти, в частности из-за недостаточного кровоснабжения легких.
Плановое вмешательство платное: коронарография в среднем стоит около 7 тыс. грн, стоимость более сложных операций составляет от 100 тыс. до 300 тыс. грн
В Украине этот вид порока сердца лечат преимущественно с помощью открытых операций. Но в Центре применяют малоинвазивную методику, которую называют TAVI (Transcatheter Aortic Valve Implantation — транскатетерная имплантация аортального клапана). Такие операции особенно нужны пациентам с сопутствующими хроническими заболеваниями, так как им опасно делать открытую операцию.
На операционном столе как раз такой пациент: у мужчины 65 лет цирроз печени, гепатит, гипертония, он перенес несколько инсультов. На утренней пятиминутке медики соглашаются, что пациент неоперабельный, то есть может не выдержать открытую операцию, поэтому решают заменить клапан искусственным, заведя его через артерию на ноге. Раньше такие операции TAVI в Центре делали с участием Пьера Левиса, однако из-за пандемии коронавируса он не смог приехать — с января киевляне справляются сами. Тем более что в прошлом году сотрудники Центра Аркадий Довгалюк и Глеб Емец получили от швейцарцев лицензию на сборку и имплантацию клапана по методике TAVI.
У медиков сложное задание — пациенту под общим наркозом заводят катетер с баллоном в аорту навстречу кровотоку. Клапан почти окаменел, остался лишь тонкий просвет, но баллон удается завести. В нем нагнетают давление, чтобы оттеснить твердые створки клапана к стенкам аорты. Наступает черед установки искусственного клапана. Он изготовлен из металла с молекулярной памятью. При нулевой температуре клапан податливый, поэтому перед операцией его полощут в холодной воде, чтобы он сложился и мог пройти через сосуды. При температуре человеческого тела искусственный клапан становится эластичным и раскрывается, когда его подводят на место и выпускают из специальной трубки. В этот момент искусственный клапан перекрывает выход из желудочка, поэтому пациенту на несколько секунд разгоняют сердечный ритм до невероятных 170 ударов. Евгений Марушко, лечащий врач пациента, рассказывает, что при таком ритме сердце лишь слабо трепыхается от перегрузки, благодаря этому клапан раскрывается и его не выносит обратно в аорту потоком крови.
Операция длится полтора часа, но происходит дислокация клапана: он не встал на нужное место. Поэтому врачи переходят ко второму сценарию, который обсуждали утром на пятиминутке, — большая операционная и соответствующая бригада врачей готовы. Марушко говорит, что риски высоки: пациент может потерять много крови из-за печеночной недостаточности, у него могут отказать почки. Но хирургическое вмешательство необходимо по жизненным показаниям — сердце нужно привести в норму. Кардиологи доводят дело до конца, устанавливают клапан, как нужно, пациент выживает. Позже мы узнаем, что через несколько дней реанимации и интенсивной терапии его перевели в общую палату, еще через неделю выписали из больницы.
ВажноОсложнения и смерть пациентов кардиологии — реальность, на которую нельзя закрывать глаза.
"В Украине принято это скрывать, зачастую из-за того, что коллеги могут обвинить врача в некомпетентности. Но не бывает кардиохирургии без проблем. Их нужно проговаривать, а не замалчивать", — говорит Георгий Маньковский. Поэтому в Центре внедрили еще один стандарт западной медицины: Morbidity & Mortality Conference — обсуждение осложнений и смертности. Медики детально обсуждают такие случаи и, главное, делают вывод о том, что можно было сделать и как поступать в будущем, чтобы осложнений и смертности было меньше. Ведь именно это главный показатель качества медицины по любым стандартам, какую страну ни возьми.
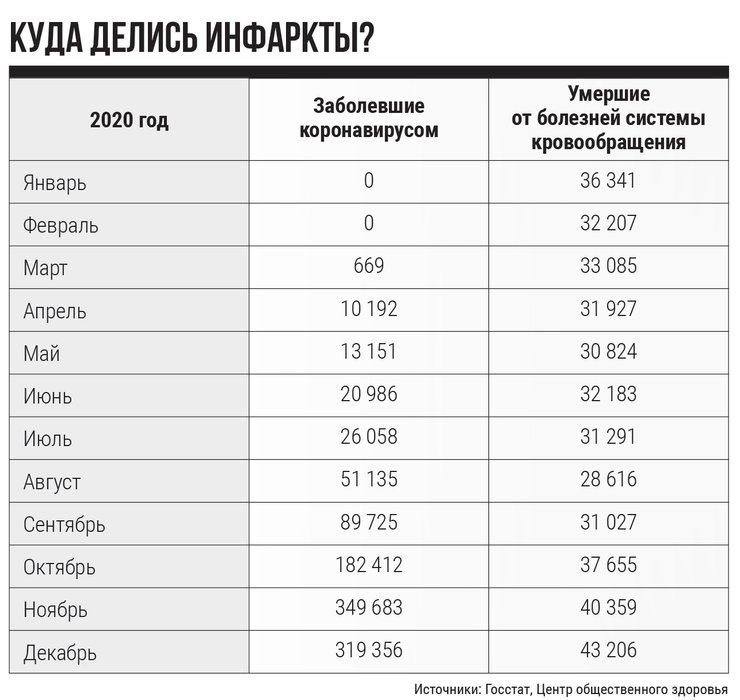
В марте 2020 года американские кардиологи наблюдали нетипичную картину — на фоне быстро растущей заболеваемости коронавирусом резко сократилось количество пациентов с болезнями сосудов, в частности, с инфарктом и инсультом, самыми частыми причинами смерти в США, от которых ежегодно умирают около 655 тыс. человек. Это каждый четвертый случай. Медики обеспокоились, ведь хоть в США и были приостановлены несрочные медицинские процедуры в связи с эпидемией, но кардиологии и отделения скорой помощи работали. "Куда делись пациенты с инфарктами и инсультами?" — таким вопросом в колонке для The New York Times в начале апреля 2020-го задался Харлан Крумхольц из госпиталя Нью Хейвена.
В больнице, где он работает, бригады неотложной помощи простаивали без дела, поскольку количество "острых" пациентов сократилось на 40%. Такую же картину наблюдали в других крупных госпиталях США. Американцы выдвинули ряд теорий по этому поводу, предположив, что люди, сидя дома во время карантина, стали употреблять меньше фастфуда и переживать меньше стресса. Загадка вскоре прояснилась: недошедшие к кардиологам пациенты обнаружились среди умерших от ковида. По данным Американской кардиологической ассоциации, до 40% смертей были связаны с поражениями сердца от вирусной нагрузки. Медики предположили, что люди предпочитали переждать боль дома и не идти в больницу из страха заразиться.
В Украине сердечно-сосудистые заболевания — также самая распространенная причина смерти, на них ежегодно приходится около 60% всех случаев. По данным Госстата, в 2019 году от болезней системы кровообращения умерло 389,3 тыс. человек, а в 2020-м — 408,7 тыс. При этом значительно больше смертей было осенью, когда резко увеличилось количество заболевших ковидом. По мнению Георгия Маньковского, это связано с тем, что поликлиники перегружены из-за эпидемии, а пациентов с одышкой и болью в груди не отправляют на кардиологические обследования. В таких условиях доступ украинцев к специализированным медицинским учреждениям ограничен.